Come fare con chi non vuole vaccinarsi
Dubbi ed esitazioni continuano a circolare in gruppi molto eterogenei della popolazione, e gli esperti si interrogano su come convincere anche quelle persone

Con il progredire delle campagne vaccinali contro il coronavirus in molti paesi del mondo, superati almeno in parte gli iniziali problemi logistici e di forniture, inizia a emergere con più evidenza rispetto ai mesi scorsi un bisogno condiviso e stringente di coinvolgere il maggior numero possibile di persone. Dopo aver raccolto l’adesione di ampie maggioranze della popolazione disposte fin da subito a vaccinarsi, i responsabili delle campagne nelle fasi più avanzate si stanno ora concentrando sulle persone non del tutto convinte dell’opportunità o della sicurezza di ricevere un vaccino. E si interrogano su quale sia il modo migliore per comunicare con quelle persone. L’obiettivo è impedire che quelle minoranze – quali che siano le loro ragioni, ovunque nel mondo – possano di fatto compromettere l’immunità in formazione nei gruppi più ampi a cui appartengono.
Un’opinione abbastanza condivisa dagli esperti, e in realtà probabilmente evidente a quasi tutti sulla base della propria esperienza personale recente, è che tra i no vax più convinti e inamovibili e le molte persone bendisposte verso i vaccini esista un vasto insieme di altri individui che non partono da posizioni antiscientifiche, ma mostrano paure, dubbi e riluttanza rispetto alla prospettiva di essere vaccinati. Sono sentimenti spesso provocati o rinvigoriti da allarmismi mediatici, sospensioni impreviste delle campagne vaccinali e messaggi contraddittori nel dibattito pubblico. In generale, i ricercatori concordano nel sottolineare che quello che sembra un blocco compatto di opposizione alla vaccinazione è in realtà un insieme di molti gruppi sovrapposti, con differenti motivazioni per essere titubanti.
E i dati confermano come l’esitazione sia un comportamento trasversale, diffuso in gradi differenti ma sempre minimamente presente all’interno di gruppi molto eterogenei. Circolano dubbi sul vaccino tra laureati e persone con bassi livelli di istruzione, tra persone poco informate e persone troppo informate, e tra lavoratori con redditi medio-alti e quelli meno facoltosi.
– Leggi anche: Breve storia dei no vax
Quanti sono
In un recente sondaggio di Ipsos sulla fiducia degli italiani nel vaccino contro la COVID-19 circa l’8 per cento del campione – in calo rispetto ai mesi precedenti – ha detto di essere contrario alla vaccinazione. Circa il 20 per cento ha dichiarato di voler aspettare per capire l’efficacia del vaccino o di voler decidere quale fare. Sondaggi più dettagliati mostrano una maggiore propensione alla vaccinazione tra le persone con più di 65 anni e un’incertezza più diffusa nella fascia 35-64.
Negli Stati Uniti, secondo i dati dell’istituto di ricerche, statistiche e sondaggi Pew Research Center, il 15 per cento della popolazione dichiarava a febbraio scorso di non avere «assolutamente» intenzione di vaccinarsi, e un altro 15 per cento diceva che «probabilmente» non avrebbe fatto il vaccino. E la recente decisione della Food and Drug Administration (FDA) di suggerire la sospensione dell’impiego del vaccino Johnson & Johnson (J&J), dopo la segnalazione di rare forme di trombosi cerebrali, potrebbe secondo alcuni causare un arresto o persino un’inversione della tendenza che negli ultimi mesi aveva registrato una progressiva crescita di fiducia nei vaccini contro la COVID-19 negli Stati Uniti. È comunque presto per valutare con precisione gli effetti che questo tipo di informazioni può avere sull’orientamento delle opinioni, eventualmente anche in termini di maggiore anziché minore fiducia.
La percentuale di persone disposte a vaccinarsi è da molti analisti osservata come una premessa fondamentale per la costruzione di qualsiasi discorso intorno alla cosiddetta “immunità di gregge”. Si stima che questo obiettivo sia raggiungibile soltanto se almeno il 70 per cento della popolazione raggiungerà l’immunità, indotta dai vaccini o acquisita per via naturale, ma una serie di altri motivi induce diversi esperti a ritenere l’ipotesi dell’immunità di gregge «probabilmente impossibile».
In ogni caso è ampiamente condivisa all’interno della comunità scientifica la convinzione che il vaccino rappresenti la principale strada da percorrere per cercare di limitare i devastanti effetti diretti e indiretti della diffusione del coronavirus, uscendo dall’attuale fase pandemica per entrare in quella successiva e auspicabilmente migliore per tutti, qualunque essa sia.
– Leggi anche: Raggiungeremo mai l’immunità di gregge?
Internet non è il problema
La disinformazione sui vaccini è un fenomeno che non riguarda esclusivamente né prevalentemente Internet, come peraltro dimostrano le origini delle posizioni antivacciniste. Inoltre, relativamente alle informazioni disponibili online, a stimolare riflessioni scettiche riguardo ai vaccini non sono soltanto le discussioni degli utenti sui social network. Un’analisi condotta dalla società italiana Reputation Science su circa 215 mila contenuti online pubblicati tra febbraio e marzo indica che i siti di informazione, incluse le versioni digitali dei principali quotidiani, hanno canalizzato in modo maggiore rispetto ai social le opinioni negative sui vaccini.
Diversi studi condotti in anni recenti hanno mostrato come la fiducia nelle vaccinazioni sia in tutto il mondo un dato estremamente variabile e volatile, anche in tempi brevi. Spesso riflette tendenze più ampie rilevabili in contesti dominati da instabilità politica o da estremismo religioso. E spesso risente di eventuali incertezze, battute di arresto e ripensamenti nell’attuazione e nella pianificazione dei programmi vaccinali.

Una manifestazione contro la vaccinazione a Trafalgar Square, a Londra, il 19 settembre 2020 (Hollie Adams/Getty Images)
L’antropologa americana Heidi Larson, direttrice del Vaccine Confidence Project, un progetto di contrasto della disinformazione sui vaccini, è una delle più citate esperte di programmi di vaccinazione nel mondo, con lunghi trascorsi nei paesi in via di sviluppo. A suo avviso la parte di popolazione che è possibile e necessario convincere non è quella minoranza irriducibile che crede che il vaccino possa trasformare i figli in scimpanzé. Ovviamente esistono anche quelle persone, dice Larson, ma l’obiettivo è vaccinare tutti gli altri.
L’80 per cento delle persone esitanti, quelle che stanno in mezzo, ha semplicemente dubbi sui vaccini. E ammettiamolo: c’è un’ansia comprensibile. Sono vaccini nuovi di zecca, sviluppati rapidamente. Le persone ci dicono “è per questo che sono titubante”. E la situazione cambia rapidamente, basta seguire le notizie quotidiane. Quindi serve empatia con queste persone. È fondamentale che non siano rimproverate né svergognate: è l’approccio sbagliato, in un ambiente così fragile.
Non è soltanto la disinformazione o la mancanza di informazioni, a generare riluttanza tra le persone. A volte è piuttosto l’effetto di un eccesso di informazioni non contestualizzate, secondo Jennifer Reich, sociologa dell’Università di Colorado Denver e autrice del libro Calling the Shots: Why Parents Reject Vaccines. «Tra le persone con cui lavoro nelle scuole di medicina, esiste una forte adesione a quello che chiamano il modello di alfabetizzazione sanitaria, ovvero quello in cui i medici credono davvero che se dici alle persone le informazioni giuste, quelle prenderanno da sole decisioni che prenderesti tu stesso, e questo è un presupposto errato», sostiene Reich.
La trasversalità dello scetticismo
In diversi paesi sono stati e sono tuttora compiuti molti sforzi per cercare di raggiungere e persuadere chi è indeciso sul vaccino. Per certi versi è uno sforzo quotidiano e decentralizzato, fatto di milioni di conversazioni rassicuranti tra operatori sanitari e pazienti, o tra amici. E per altri aspetti, come per esempio negli Stati Uniti, questo sforzo richiede di sondare quella che il giornalista del New Yorker Benjamin Wallace-Wells definisce «la vasta ecologia americana del dubbio (verso l’autorità e verso la scienza) fiorita durante gli anni di Trump». E non è necessario – né utile, probabilmente – immaginare gente stravagante o cospirazionisti fuori di testa, per avere un’idea del tipo di persone titubanti rispetto alla prospettiva del vaccino.
– Leggi anche: Il duro editoriale di Science contro Trump per l’emergenza coronavirus
Sacche di scetticismo più o meno estese si ritrovano all’interno di tutti i gruppi sociali e categorie professionali. Wallace-Wells cita un esempio piuttosto chiaro. All’inizio di marzo una campagna interna condotta dalla Mayo Clinic, un’organizzazione medico-scientifica no profit statunitense presente in diverse aree metropolitane, ha portato alla vaccinazione del 92 per cento dei propri medici, una categoria comunemente considerata tra le più istruite e informate. «Perché non il cento per cento?», si è chiesto Wallace-Wells. «I medici sono esseri umani», gli ha risposto laconicamente Robert Jacobson, pediatra ed esperto di vaccinazioni presso la Mayo Clinic.
Esempi di questo tipo suggeriscono che, pur con le evidenti e indiscutibili differenze di contesti, culture e sensibilità coinvolte, certi meccanismi e fenomeni si assomiglino in tutto il mondo. Anche in Italia, infatti, gli operatori sanitari che si sono sottoposti volontariamente al vaccino sono stati la stragrande maggioranza, ma è stata ritenuta necessaria una legge che introducesse l’obbligo per includere la piccola minoranza di scettici che avrebbe preferito non riceverlo.
In alcuni gruppi le perplessità e le paure sono più diffuse che in altri, e studi e analisi su situazioni e contesti demografici anche molto diversi rispetto all’Italia possono aiutare, fatte le dovute tare e proporzioni, a guidare i ragionamenti per una campagna vaccinale che diventi il più comprensiva possibile.
Leon McDougle, un medico di famiglia di Columbus, in Ohio, è il presidente di un’associazione di medici neri chiamata National Medical Association. A Wallace-Wells ha detto che, nella sua esperienza, le preoccupazioni sui vaccini stanno entrando in una nuova fase. Quelle sulla sicurezza del vaccino in generale sono diminuite un po’, ma sono state in parte rimpiazzate dalle preoccupazioni sul fatto che il vaccino sia sicuro a livello individuale o di gruppo specifico di appartenenza. Ogni singola persona scettica non si interroga più sull’efficacia del vaccino per le masse, ma comincia a sospettare di una propria supposta incompatibilità.
Tra i vari gruppi demografici considerati nei sondaggi esistono differenze a volte anche marcate, nell’intenzione di ricevere un vaccino. Si tratta di dinamiche molto fluide, e le intenzioni possono cambiare rapidamente. Ma c’è un esempio da molti osservatori ritenuto significativo: la fiducia nel vaccino tra i neri americani è rimasta tendenzialmente su livelli molto bassi. Soltanto il 61 per cento dichiara di voler ricevere un vaccino, e a novembre questa percentuale era il 42 per cento.
In tanti hanno attribuito queste percentuali ai pregiudizi e alle diffidenze verso il sistema sanitario che si sono radicate in parte della comunità afroamericana dopo decenni di discriminazioni e di ingiustizie. A questo proposito viene spesso citato lo studio di Tuskgee, città dell’Alabama, nell’ambito del quale tra gli anni Trenta e Settanta le autorità sanitarie pubbliche finsero di curare centinaia di persone nere malate di sifilide. In realtà non stavano somministrando farmaci efficaci, ma volevano studiare l’evoluzione della malattia in assenza di cure. Lo studiò andò avanti anche dopo che fu scoperta una cura per la sifilide.

Persone in fila in attesa di ricevere una dose di vaccino contro la COVID-19 alla chiesa della congregazione Lincoln Memorial a Los Angeles, il 12 marzo 2021 (Mario Tama/Getty Images)
«Ho chiesto a un paziente perché non volesse il vaccino e lui mi ha risposto “perché per quelli della mia razza ne fanno uno diverso”», ha detto alla rivista TIME Paul Allan Offit, direttore del Centro di vaccinazione dell’ospedale pediatrico di Philadelphia. Secondo i dati dei Centri per la prevenzione e il controllo delle malattie (CDC), il più importante organo di controllo sulla sanità pubblica negli Stati Uniti, il tasso di mortalità per COVID-19 è 2,8 volte superiore tra i neri che tra i bianchi e il tasso di ospedalizzazione è 3,7 volte superiore. Questo, secondo Ala Stanford, chirurga pediatrica di Philadelphia e fondatrice del Black Doctors COVID Consortium, potrebbe essere legato a vari fattori tra cui la diversa accessibilità ai test per il coronavirus, spesso disponibili in orari di lavoro comodi per le comunità di bianchi ad alto reddito, ma non per molti lavoratori neri dei quartieri più poveri.
– Leggi anche: Negli Stati Uniti i neri muoiono più dei bianchi
I neri americani hanno inoltre una probabilità sproporzionatamente maggiore di lavorare come assistenti sanitari domestici e hanno in generale meno probabilità di avere altri tipi di impieghi che consentirebbero loro di lavorare da casa. Meno distanziamento e meno test comportano quindi più probabilità di contrarre la malattia, e questo consolida la sensazione che negli Stati Uniti le vite dei neri valgano meno delle vite dei bianchi. Questa percezione contribuisce a sorreggere a sua volta un sistema di sospetti che investono la società nel complesso, inclusi i programmi vaccinali.
Anche in altri gruppi demografici molto diversi, e in generale più fiduciosi verso i vaccini, esistono sacche di scetticismo piuttosto radicate. Se ne è occupata anche la stessa Larson, l’antropologa americana direttrice del Vaccine Confidence Project. Come nel caso dei neri americani dei quartieri poveri, lo scetticismo prende piede da una diffidenza più ampia nei confronti dei sistemi che gravitano intorno alle persone, ma porta poi a reazioni e comportamenti completamente diversi.
Per esempio «c’è anche un crescente atteggiamento “anti-chimico, madre-naturistico” diffuso in particolare nelle popolazioni relativamente benestanti della classe media», ha detto Larson al quotidiano britannico Independent. E ha citato alcune ricerche che indicano le donne della classe media sulla trentina come un gruppo con una presenza significativa di persone esitanti riguardo alla prospettiva del vaccino. La figlia dell’attrice e cantante australiana Olivia Newton-John, famosa soprattutto per il suo ruolo nel musical Grease, ha detto recentemente che lei e sua madre non si vaccineranno, e sceglieranno di affidarsi alla «vera medicina» che «proviene dalla Terra».
– Leggi anche: Il governo del Madagascar ha spacciato una bevanda alle erbe come rimedio per il coronavirus
Larson ritiene che ci sia stata una recente proliferazione di cosiddetti “guaritori tradizionali” che hanno riempito lo spazio che i vaccini dovrebbero occupare. E si tratta, a suo avviso, di un fenomeno non più confinato nel quadro dei pensatori “new age” ma anche diffuso all’interno dei governi stessi. A maggio 2020 la presidente del Madagascar Andry Rajoelina promosse la distribuzione di una bevanda a base di erbe come rimedio contro la COVID-19, senza alcun riscontro scientifico. L’ex presidente degli Stati Uniti Donald Trump suggerì di assumere un farmaco antimalarico a base di idrossiclorochina, come terapia preventiva (gli studi a riguardo furono poi ritirati per i casi di effetti collaterali gravi).
Messaggeri credibili
Uno degli approcci che Larson giudica più utili per superare la crescente mancanza di fiducia verso la medicina tradizionale è la differenziazione delle campagne di informazione. Sostiene, insieme a un crescente numero di colleghe e colleghi, che dovrebbero essere diverse a seconda del gruppo a cui sono rivolte.
Anche nel Regno Unito, come negli Stati Uniti, i dati indicano che alcune comunità di neri e di minoranze etniche – inclusi gli operatori sanitari di quei gruppi – siano meno inclini ad accettare il vaccino. Tra gli studiosi come Larson è piuttosto condivisa l’idea che un solo appello generale a vaccinarsi non possa funzionare, perché argomenti eventualmente efficaci a convincere, per esempio, i gruppi che credono nei rimedi di “madre natura” o i gruppi che seguono quello che dice Trump difficilmente saranno efficaci allo stesso modo se rivolti a quelle minoranze etniche del Regno Unito.
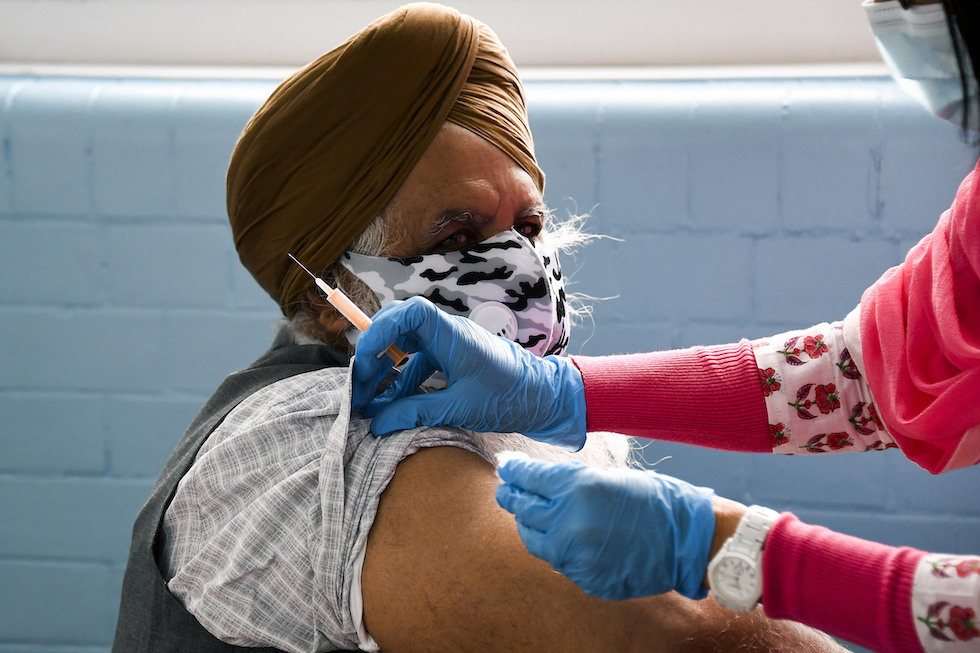
Un membro della comunità sikh riceve una dose di vaccino nel tempio del Guru Nanak Dev, a Luton, nel Bedfordshire, il 21 marzo 2021 (AP Photo/Alberto Pezzali)
Nei casi in cui emergano esitazioni o contrarietà non isolate ma piuttosto condivise all’interno di gruppi definiti, secondo Larson i governi dovrebbero seguire quei gruppi e insistere, anziché limitarsi a passare ai gruppi successivi, creando distanze ancora più profonde. Spesso si tratta di preoccupazioni specifiche che andrebbero trattate migliorando le interazioni a livello locale. Per questo stesso motivo Larson ritiene importante coinvolgere mediatori appartenenti a quei gruppi, persone che ne conoscano e comprendano le richieste e le paure specifiche.
Un modo in cui Stanford, la chirurga pediatrica a capo del Black Doctors COVID Consortium, ha cercato di fugare i dubbi delle comunità in cui lavora è stato quello di offrirsi come esempio vivente a dicembre scorso, vaccinandosi al Dipartimento della sanità pubblica di Philadelphia davanti alle telecamere dei media locali. Il filmato è stato poi mostrato nei telegiornali e in altri programmi di approfondimento. Qualcosa di simile ha fatto anche Brittani James, dottoressa presso il Distretto medico dell’Illinois e cofondatrice dell’Institute for Antiracism in Medicine: ha trasmesso in streaming il momento della sua vaccinazione.
Stanford crede inoltre che le chiese, inclusi i parcheggi e le aree circostanti, possano rappresentare luoghi adatti a effettuare test e vaccini infondendo maggiore fiducia. «Sappiamo che nella comunità afroamericana la chiesa è un’istituzione fidata. Anche se sei di quelli che non vanno in chiesa, sai che è uno spazio sicuro».

Un operatore sanifica le mani di un uomo che attende di ricevere una dose di vaccino a Brasilia, in Brasile, il 29 marzo 2021 (AP Photo/Eraldo Peres)
Considerazioni simili a quelle condivise da Stanford insistono sulla necessità di affidare le vaccinazioni a «messaggeri credibili». In West Virginia il vaccino è stato inizialmente distribuito tra i farmacisti di comunità indipendenti anziché nei punti delle grandi catene di farmacie e servizi sanitari (CVS e Walgreens). Oltre che per ragioni di maggiore accessibilità, quei farmacisti sono stati coinvolti per cercare di sfruttare le relazioni personali più profonde che intrattengono all’interno di quelle comunità.
La tesi inespressa ma sottintesa in questo tipo di iniziative di sensibilizzazione sulla vaccinazione, secondo Wallace-Wells del New Yorker, è che non sia necessario arrivare a fidarsi del “sistema” fintanto che ci si fidi del proprio medico o fintanto che il punto critico in cui risolvere i propri dubbi sia un luogo vicino a casa, metaforicamente e non. La prossimità dei punti di vaccinazione è un altro fattore da tempo noto agli addetti con esperienza di vaccinazioni nei paesi in via di sviluppo. Somministrare le dosi destinate alle comunità in posti facili da raggiungere per le persone rende in generale quelle persone meno riluttanti a ricevere il vaccino.
Anche secondo Emily Brunson, antropologa medica presso la Texas State University, i vaccini potrebbero essere effettuati – oltre che nei centri ospedalieri – in luoghi di culto, scuole e negozi di barbieri o di altre attività. Tempo e risorse dovrebbero inoltre essere investite per ragionare su sistemi di semplificazione dell’accesso al vaccino, non soltanto nel senso della prossimità geografica ma anche in termini di «equità». Migranti e persone prive di documenti di identità o con documenti non in regola, per esempio, appartengono a gruppi che potrebbero legittimamente diffidare di qualsiasi sito di vaccinazione con controlli all’ingresso.
La stessa logica alla base del pensiero sulla prossimità fisica dei punti vaccinali rispetto alle persone dovrebbe secondo molti guidare anche scelte relative al coinvolgimento di persone influenti all’interno di quelle comunità nelle campagne di promozione e informazione. Attivisti, leader religiosi e spirituali, rappresentanti di gruppi e altre persone conosciute, stimate e rispettate dovrebbero – come già avviene da anni in molti programmi vaccinali nel mondo – partecipare allo sviluppo di piani d’azione contro le epidemie per contribuire a orientare l’opinione pubblica sfruttando canali consolidati di comunicazione.

L’arcivescovo maggiore ucraino greco-cattolico Sviatoslav Shevchuk dopo aver ricevuto una dose di vaccino a Kiev, in Ucraina, il 16 marzo 2021 (AP Photo/Efrem Lukatsky)
Nello stato del Minnesota, per esempio, è presente una vasta comunità somala formata da circa 52 mila abitanti. Nel 2017 il tasso di vaccinazione per l’immunizzazione contro morbillo, parotite e rosolia (vaccino MPR) nei bambini di due anni di quella comunità risultò essere tra i più bassi e i più diminuiti nei precedenti dieci anni in tutta la contea di Hennepin, che include la città di Minneapolis. A seguito di una grave epidemia di morbillo le autorità sanitarie della contea riuscirono ad avviare con successo un’estesa campagna di sensibilizzazione con i membri di quella comunità.
«In un’epidemia da malattia infettiva, in genere si utilizzano i mezzi di informazione, i social media, i poster nelle sale d’attesa delle cliniche e i volantini, per raggiungere l’intera popolazione», ha spiegato Patsy Stinchfield, infermiera specializzata in malattie infettive in età pediatrica. «Ma nessuno di questi metodi è efficace per la comunità somala, che per recapitare i messaggi fa affidamento sulla comunicazione orale, e per la quale le persone più fidate sono i leader religiosi, gli imam». Stinchfield organizzò quindi una serie di incontri con gli imam nelle moschee delle città per spiegare come la disinformazione sui vaccini avesse ridotto i tassi di vaccinazione locale, determinando l’epidemia di morbillo.
Un altro citato e studiato modello di campagna di successo è quello per la vaccinazione contro la poliomielite nel 2009 in India, dove all’epoca si registrava più della metà dei casi di tutto il mondo. La Social Mobilization Network (SMNet), una rete di contatti allestita qualche anno prima negli stati indiani dell’Uttar Pradesh e del Bihar in un vasto programma di eradicazione della polio supportato dall’UNICEF, permise di fare largo affidamento su leader religiosi e altri personaggi influenti in grado di aprire porte chiuse a qualsiasi altro mediatore. Tramite il reclutamento reso possibile da quei leader, SMNet fu in grado di formare oltre 7.300 addetti alla mobilitazione delle comunità. E circa il 98 per cento di quel personale era formato da donne.
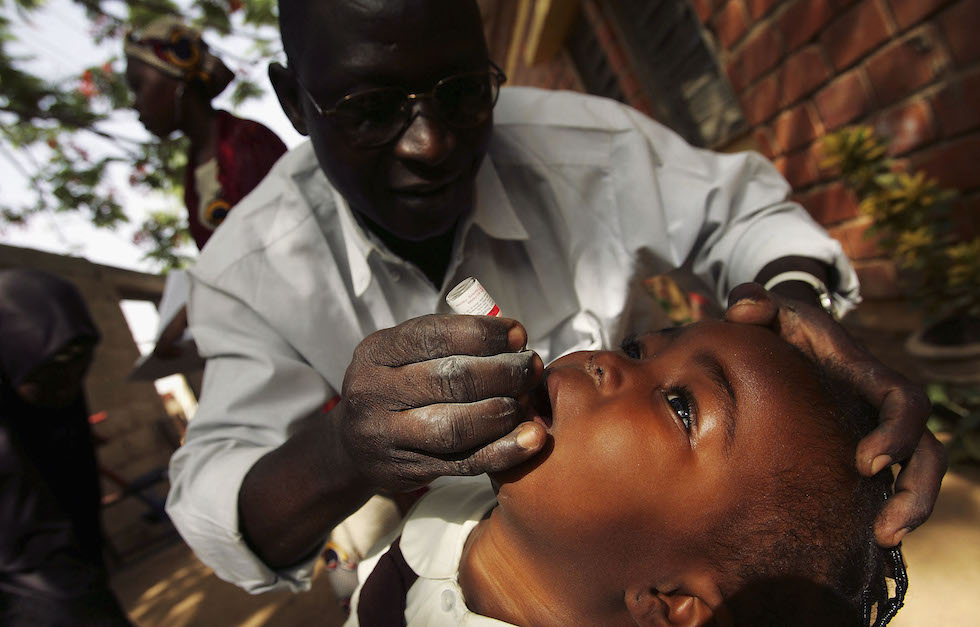
Un medico somministra il vaccino contro la poliomielite a una bambina a Kano, in Nigeria, il 12 aprile 2005 (Chris Hondros/Getty Images)
Gli effetti delle scelte politiche
Recentemente la vaccinazione si è rivelata una questione difficoltosa anche sul piano strettamente politico. Gran parte del problema con le persone incerte sul vaccino, sostiene l’antropologa Larson, deriva dal fatto che la scienza per sua natura è incerta, mentre le persone vogliono certezze. E anche tra i politici c’è chi trova la scienza difficile da comprendere, con il risultato che persino tra i componenti dei governi esistono persone contrarie ai vaccini. Circondati da opinioni così diverse, coloro che prendono decisioni sono portati a temporeggiare, a difendere scelte prese in precedenza o a ritrattarle completamente. E questo genera effetti a catena non sempre chiari lungo tutta la catena di comando.
A gennaio scorso, dopo aver inizialmente deciso di distribuire le seconde dosi del vaccino a distanza di tre o quattro settimane, il governo del Regno Unito scelse di ritardarne la somministrazione fino a 12 settimane. L’intenzione – discussa ma pienamente comprensibile, e adottata anche dalla Danimarca – era quella di permettere a più persone di ricevere una prima dose di vaccino il prima possibile, contando su una protezione individualmente un po’ inferiore ma più diffusa nella popolazione. La maggior parte delle obiezioni in quelle settimane si era concentrata sull’opportunità o meno di seguire quell’approccio per quanto riguarda gli aspetti clinici. Pochi invece si interrogarono sulle ripercussioni di queste riprogrammazioni nell’opinione pubblica.

Il primo ministro britannico Boris Johnson parla con una persona in attesa di ricevere una dose di vaccino al centro vaccinale a Cwmbran, nel Galles sud-orientale, il 17 febbraio 2021 (Geoff Caddick/Pool via AP)
«Noi passiamo moltissimo tempo a sottolineare ai genitori quanto sia importante per i loro figli ricevere vaccini nei tempi previsti, come indicato dalle aziende che li hanno prodotti e testati», ricorda Larson. Ai genitori che credono che il richiamo del vaccino contro la poliomielite per i loro figli sia troppo precoce, per esempio, lei stessa risponde spesso che quei tempi rientrano in un protocollo. Quando un governo interviene modificando una precedente programmazione della campagna anti COVID-19, sostiene Larson, di fatto rompe un legame tra le prove scientifiche e la programmazione, anche se quell’intervento non intendeva minimamente esprimere perplessità sulla sicurezza del vaccino.
– Leggi anche: È meglio rinviare la seconda dose del vaccino?
D’altra parte, come segnalano altri osservatori oltre che le stesse autorità sanitarie, i casi di sospensione cautelativa delle vaccinazioni dovrebbero rappresentare una prova concreta del funzionamento stesso della farmacovigilanza. La decisione degli Stati Uniti di sospendere il vaccino Johnson & Johnson in attesa di chiarimenti da parte delle autorità di controllo, per esempio, è da alcuni ritenuta una misura potenzialmente in grado di rafforzare anziché indebolire la fiducia del pubblico.
Lo pensa l’editorialista del Washington Post Leana Sheryle Wen, peraltro analista medica per CNN ed ex commissaria per la salute della città di Baltimora. Wen ha partecipato alla sperimentazione clinica di Johnson & Johnson e ha scritto di aver ricevuto il vaccino meno di due settimane fa. «Qualsiasi segnale relativo alla sicurezza deve essere esaminato immediatamente, anche con un’incidenza di uno su un milione», ha scritto, approvando la scelta di sospendere il vaccino dopo le raccomandazioni di FDA e CDC, e congratulandosi con le agenzie per la trasparenza e la rapidità nel fornire informazioni dettagliate sui casi di trombosi del seno venoso cerebrale.
– Leggi anche: Cosa sappiamo sulle trombosi e i vaccini
Una delle ragioni della sospensione, scrive Wen, è dare la possibilità di allertare i medici. In genere i pazienti con trombosi del seno venoso cerebrale, prosegue, sono curati con l’eparina anticoagulante. Ma nei pazienti i cui coaguli di sangue possono essere correlati al vaccino l’eparina potrebbe peggiorare le loro condizioni. Potrebbe essere quindi necessario ricorrere ad altre cure, e i medici dovrebbero consultare specialisti di ematologia in queste situazioni. Ulteriori indagini saranno inoltre fondamentali per comprendere se sia meglio sconsigliare l’uso del vaccino in determinate fasce d’età della popolazione.
«Spero che le persone si sentano ancora più rassicurate sui vaccini, vedendo quanto sono attente le nostre agenzie di regolamentazione, quanto a fondo indagano sui problemi di sicurezza e quanto velocemente e in modo trasparente segnalano potenziali problemi», conclude Wen, pur ammettendo che questa notizia potrebbe comportare una sostanziale battuta d’arresto negli sforzi di vaccinazione negli Stati Uniti e in tutto il mondo.
Esiste inoltre il rischio, scrive il New York Times, che vaccini recentemente interessati da sospensioni cautelative da parte delle agenzie di controllo dei paesi occidentali siano in seguito considerati dalle popolazioni dei paesi più poveri come una scelta di secondo ordine. I vaccini Johnson & Johnson e AstraZeneca, meno costosi e più facili da conservare rispetto a Moderna o Pfizer, sono ritenuti essenziali proprio per le parti del mondo meno sviluppate e più difficili da raggiungere. «Per eccesso di cautela, vediamo di non distruggere la fiducia nei vaccini in luoghi che hanno accesso a un solo tipo di vaccino», ha detto Ayoade Alakija, co-presidente della Africa Vaccine Delivery Alliance, una coalizione istituita dall’Unione africana per la fornitura dei vaccini.
Ripristinare la fiducia
Un obiettivo difficile da raggiungere ma ritenuto essenziale per un incremento della fiducia nei vaccini è anche quello di ripristinare o diffondere nella popolazione una fiducia più ampia nelle autorità e nelle istituzioni, a cominciare da quelle che operano a livello locale. Per esempio, un aumento delle opinioni contrarie al vaccino in Libano, emerso in un recente sondaggio, è stato attribuito da alcuni analisti a un generale senso di sfiducia in seguito all’esplosione al porto e alle rivelazioni di incompetenze e corruzioni all’interno del governo.

Jurema Nunes, capo dei Guarani, popolo indigeno del Brasile meridionale, riceve una dose di vaccino a Marica, in Brasile, il 20 gennaio 2021 (Buda Mendes/Getty)
È necessario, secondo Larson, «aiutare le persone a fare un passo indietro rispetto alla sfiducia nei riguardi del governo o delle grandi aziende farmaceutiche, e a pensare più direttamente alla loro famiglia o alle persone a loro più vicine». Diverse persone che si occupano da anni di vaccinazioni credono che gli effetti devastanti della pandemia, incluse le restrizioni delle libertà personali, possano in un certo senso rappresentare lo spot più importante di sempre per i vaccini. Ma la comunicazione non può risolversi in messaggi di propaganda, ritiene Larson: «dobbiamo conversare su ciò che rende i vaccini una forza positiva. Dobbiamo dire alle persone che è l’unico modo per loro e per le loro famiglie di superare tutto questo».
– Leggi anche: Per chi ha dubbi sul vaccinarsi contro il coronavirus
Gli esperti, citando reazioni della popolazione che in passato generarono ulteriori complicazioni, ritengono inoltre controproducente l’ipotesi di rendere obbligatori i vaccini. Rispetto alla via stretta e tortuosa del consenso la strada della costrizione è vista come un danno rispetto all’obiettivo di una larga e convinta approvazione pubblica. Crea anzi un contraccolpo che rischia di portare a una minore diffusione, secondo Larson.
Dobbiamo soltanto essere onesti con le persone riguardo a rischi e benefici. Ogni volta che mi trovo in dibattiti pubblici a un certo punto ho sempre di fronte una madre no vax, naturalmente preoccupata per la salute del figlio, che sottolinea con vigore che “i vaccini non sono sicuri al cento per cento”. E sarò sempre d’accordo. Non lo sono. Una manciata di persone avrà effetti collaterali negativi. Ma i vaccini sono migliaia e migliaia di volte più sicuri che lasciarti vulnerabile alla COVID, alla poliomielite o alla tubercolosi. Quindi dico loro che hanno ragione, ma il rischio è insignificante.
Soppesare i rischi
Aiutare le persone a soppesare i rischi e i benefici, a farsi un’idea pratica e più concreta dei dati statistici, è considerata un’altra strada da percorrere per aumentare la fiducia nei vaccini. Attualmente le autorità sanitarie stanno ancora indagando sulle relazioni causali tra il vaccino AstraZeneca e alcune rare forme di trombosi cerebrale, ma anche ammettendo il caso peggiore – che ci sia effettivamente una relazione in tutti i casi registrati – i numeri sarebbero probabilmente meno allarmanti di quanto sembri.
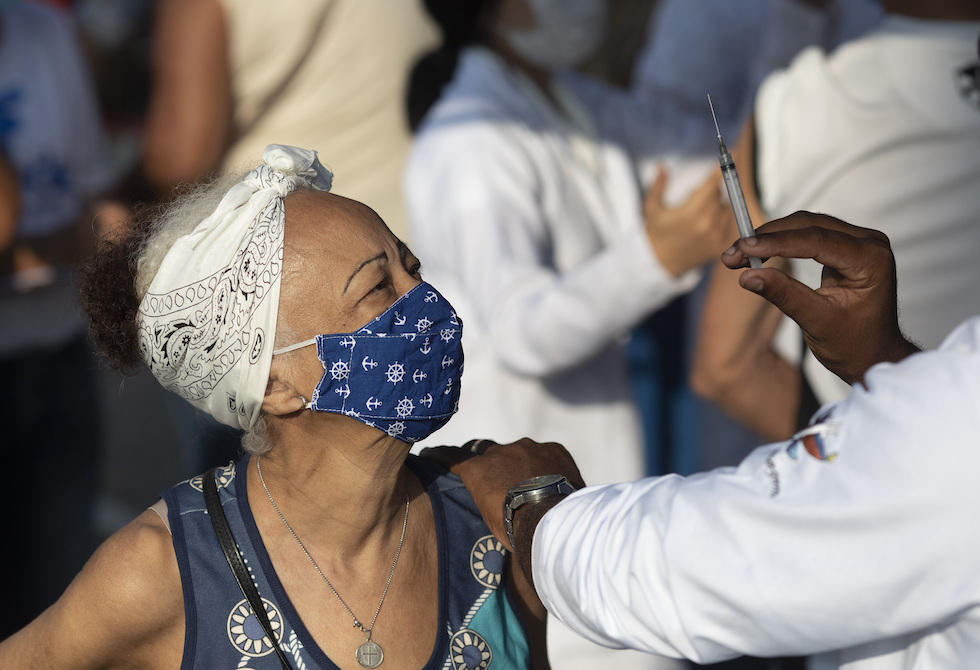
Un’operatrice sanitaria mostra a una donna la siringa che ha appena utilizzato per l’iniezione del vaccino in un centro a Duque de Caxias, in Brasile, il 24 marzo 2021 (AP Photo/Silvia Izquierdo)
I dati attualmente disponibili indicano che in un campione ipotetico di 10 milioni di persone vaccinate – circa un sesto della popolazione italiana – i casi prevedibili di questi coaguli sarebbero quaranta, e circa dieci di questi avrebbero conseguenze letali. Dieci morti su dieci milioni di persone equivalgono a una possibilità su un milione: più o meno lo stesso rischio di morire in un incidente stradale dopo aver percorso 400 chilometri in macchina, secondo dati citati da BBC.
C’è da aggiungere che in un gruppo immaginario di 10 milioni di persone non vaccinate, circa 40 uomini e 100 donne potrebbero comunque avere una trombosi cerebrale nell’arco di un anno, con un’incidenza maggiore nella fascia di età tra i 18 e i 50 anni. Fanno circa 12 casi al mese, e quindi bisogna sempre considerare che vederne un numero maggiore in poche settimane dopo la vaccinazione fa parte del quadro di un rischio più elevato.
A parte gli effetti avversi gravi, il bisogno di rendere noti alla popolazione e chiarire fin da subito anche gli effetti collaterali dei vaccini era stato segnalato dai medici già a dicembre scorso, subito dopo la consegna della documentazione alla FDA da parte di Pfizer e Moderna. Descrivere tempestivamente quegli effetti collaterali – perlopiù lievi e transitori, ma comunque presenti – sarebbe servito a evitare allarmismi futuri e a non lasciare alla disinformazione spazi vuoti da poter attaccare. «Lo scenario peggiore sarebbe che non lo diciamo alla gente, e loro hanno una reazione, e credono di aver preso la COVID-19 dopo il vaccino», disse a dicembre Eric Toner, medico del Johns Hopkins Center for Health Security.
Diversi ricercatori e addetti espressero preoccupazione riguardo al fatto che quelle descrizioni stessero raggiungendo il pubblico in modo piuttosto passivo, e cioè in assenza di qualsiasi sforzo di contestualizzazione. E in molti ritenevano che opportune e coordinate campagne nazionali, in grado di rassicurare le persone sull’efficacia e sulla sicurezza del vaccino, sarebbero dovute partire già da tempo prima, nonostante le informazioni incomplete. «Questo è l’annoso problema che devono affrontare i funzionari della sanità pubblica, quando è necessario rassicurare il pubblico senza avere informazioni complete a portata di mano», disse l’epidemiologo Josh Michaud, direttore per le politiche sanitarie globali alla Kaiser Family Foundation.
Effetto a catena
Molti esperti individuano, tra le altre, almeno una ragione di speranza che i dubbi e le esitazioni intorno al vaccino possano ridursi in una certa misura col passare del tempo. Alcuni studi dimostrano che man mano che nuove persone fanno il vaccino senza effetti collaterali, o al limite con quelli previsti nelle ore successive, altri membri della stessa comunità o di comunità affini si convincono a farlo. «Per creare fiducia abbiamo bisogno di quanta più diversità possibile – religioni, razze, gruppi di età – nelle persone che lo ricevono», sostiene Larson.
Per attivare queste stesse dinamiche di condivisione e persuasione Cassandra Pierre, un’epidemiologa del Boston Medical Center, incoraggia i suoi pazienti che fanno il vaccino a pubblicare poi storie a riguardo su Instagram Live e sui social media. A partire dall’estate scorsa alcuni ricercatori del Massachusetts Institute of Technology (MIT) hanno avviato un esperimento su oltre un milione e mezzo di utenti su Facebook, scoprendo che la quantità di persone che dicevano di voler ricevere il vaccino aumentava in funzione della crescita dei tassi di immunizzazione.
Lo studio, commenta Wallace-Wells sul New Yorker, suggerisce un modello di credibilità «meno gerarchico», in cui le persone non badano soltanto al parere degli esperti ma anche a quello delle persone a loro vicine, dei loro coetanei. Più persone vedono che gli altri sono disposti a ricevere il vaccino, più persone si convincono a loro volta.





