25 risposte sul coronavirus
Quelle alle molte domande che ci avete fatto nell'ultima settimana, con informazioni su quello che ne sappiamo finora

La scorsa settimana il Post ha proposto di lasciare nei commenti a un articolo domande e curiosità sul coronavirus, con l’obiettivo di dare risposte e di raccogliere spunti su nuovi articoli legati alla più grave crisi sanitaria del nostro tempo. L’iniziativa è stata condotta grazie agli abbonati al Post, che hanno la possibilità di commentare gli articoli, e ha raccolto in pochi giorni circa 200 contributi. Abbiamo selezionati i più significativi e pratici a cui rispondere in poche righe, ripromettendoci di tenere presenti le domande più lunghe e articolate per spiegazioni e approfondimenti che continueremo a pubblicare nelle prossime settimane. E grazie a tutti.
Una premessa d’obbligo.
Queste domande e risposte non possono e non vogliono sostituirsi a un parere medico nel caso in cui abbiate sintomi o dubbi sulla vostra salute: se così fosse, chiamate il vostro medico di famiglia, l’assistenza sanitaria della vostra regione o il numero 1500 di pubblica utilità del ministero della Salute.
1. Qual è il decorso della COVID-19?
Dal momento in cui si diventa infetti, la malattia causata dal coronavirus si manifesta entro due settimane con i primi sintomi (il cosiddetto “tempo di incubazione”, da 2 a 14 giorni). Di solito si hanno febbre, tosse secca e fiato corto; sintomi come naso che cola e mal di gola sono meno frequenti, così come i disturbi gastrointestinali. Nell’80 per cento circa dei casi, la COVID-19 causa sintomi lievi, che si risolvono mediamente in un paio di settimane, rimanendo a casa.
Il 14 per cento dei malati sviluppa sintomi più seri che possono rendere necessario un ricovero in ospedale. I restanti casi diventano gravi e devono essere trattati in terapia intensiva, con tempi di recupero molto più lunghi che possono superare i due mesi. Nei casi con maggiori criticità, la polmonite atipica causata dal coronavirus può lasciare lesioni polmonari (fibrosi) persistenti e croniche, che richiedono ulteriori trattamenti.
2. Quali farmaci si usano per trattare i casi di COVID-19?
Per i casi lievi sono sufficienti i farmaci che riducono la febbre (antipiretici, se questa diventa alta) e gli antinfiammatori per ridurre dolori e altri sintomi fastidiosi; gli antibiotici non servono trattandosi di un’infezione virale. Per i casi più gravi, con polmoniti importanti, hanno dato risultati incoraggianti alcuni farmaci antivirali, già impiegati in altre malattie come ebola e per l’AIDS. Tra questi sembra essere promettente il remdesivir in combinazione con altri farmaci, ma la sua disponibilità è ancora scarsa e le autorità sanitarie si stanno attrezzando per ottenerne forniture maggiori.
Gli antivirali sono farmaci molto potenti, che vengono somministrati dai medici che tengono poi sotto osservazione i pazienti in ospedale. In terapia intensiva si impiegano poi altri farmaci per anestetizzare i pazienti intubati e per rilassare i loro muscoli; in alcuni casi si impiegano basse dosi di cortisone per aiutare i polmoni a superare l’infiammazione (il cortisone va usato però con grande cautela nelle infezioni virali, perché tende a sopprimere l’attività del sistema immunitario); sono anche in fase di sperimentazione clinica farmaci pensati inizialmente contro l’artrite reumatoide.
3. Dopo la guarigione si è immunizzati? Ci si ammala più volte?
Molti coronavirus, come quelli che causano il comune raffreddore, non portano a una completa immunizzazione: in tempi relativamente brevi, il nostro sistema immunitario sembra dimenticare il virus e deve imparare a riconoscerlo daccapo, quando si ripresenta. C’è quindi il sospetto che l’attuale coronavirus non porti a una completa immunizzazione, e che possa quindi diventare ricorrente nella popolazione come i virus influenzali (che però sono di una specie diversa). È presto per dirlo con certezza: occorre sempre ricordare che il coronavirus attuale è una novità, con cui i virologi si stanno confrontando da poco più di due mesi.
4. Come funziona il test per il coronavirus? Restano tracce dopo la guarigione?
Con un tampone, una specie di lungo cotton fioc, si preleva della saliva dalla gola o del muco dal naso. Il campione viene poi analizzato in laboratorio attraverso il metodo “PCR real-time”, che serve per amplificare e quantificare il codice genetico all’interno del quale cercare sezioni tipiche dell’RNA del coronavirus (semplificando molto: si confrontano le sezioni trovate con quelle già note e di riferimento). Se viene rilevata la presenza di sequenze genetiche del coronavirus, significa che la persona sottoposta al test è positiva. Se un prelievo subito dopo un presunto contagio dà esito negativo, occorre attendere che si sviluppino i primi sintomi per capire tramite il test se sia in atto o meno una COVID-19.
Dall’esperienza clinica e di laboratorio è stato segnalato che spesso i pazienti guariti continuano a risultare positivi al coronavirus, per qualche settimana. Terminata completamente la malattia, un paziente risulta negativo al test e non ci sono più tracce del virus. Se occorre sapere se abbia avuto o meno la COVID-19, si può procedere con un test più raffinato che prevede un prelievo di sangue per cercare gli anticorpi specifici sviluppati dall’organismo contro la malattia.
5. Le persone positive, ma senza sintomi, stanno bene?
In molti casi la COVID-19 si manifesta con sintomi molto lievi, soprattutto nei pazienti più giovani. Si può essere quindi positivi e poi ammalarsi senza accorgersene, essendo comunque contagiosi: per questo è importante ridurre i contatti sociali e rimanere il più possibile in casa.
6. È possibile che il virus sia mutato diventando più letale?
I virus si replicano sfruttando le cellule e in questo processo può accadere che qualcosa vada storto nella trascrizione del loro codice genetico. Alcune copie sono quindi lievemente e casualmente diverse dall’originale e a volte un cambiamento minimo si trasforma in un “vantaggio evolutivo”: la variante del virus funziona meglio (può anche accadere il contrario). È quindi normale che man mano che il coronavirus si diffonde in milioni di persone in aree geografiche diverse varii leggermente, ma comunque non in modo significativo. È raro che una mutazione renda più letale un virus per un motivo abbastanza intuitivo: se i virus uccidono i loro ospiti, hanno meno possibilità di replicarsi e diffondersi. Un virus poco letale ma molto contagioso fa spesso più danni di un virus molto letale ma meno contagioso.
7. Come mai la SARS era stata contenuta più facilmente?
L’epidemia della malattia respiratoria SARS si sviluppò tra il 2002 e il 2004, a partire dalla Cina, a causa di un coronavirus con diverse cose in comune con l’attuale. Fu contenuta più facilmente perché interessò soprattutto gli ospedali, in ambienti in cui era più semplice tenere sotto controllo il rischio di nuovi contagi. Inoltre, la SARS causava quasi sempre sintomi più seri rispetto alla COVID-19, quindi era piuttosto raro che le persone non si accorgessero di averla contratta. Ciò rese possibile un controllo e un tracciamento più accurato dei casi positivi, portando a una fine rapida dell’epidemia.
8. Quando e se ci sarà un vaccino, dovremo ripeterlo ogni anno come quello influenzale?
Non lo sappiamo ancora. Un vaccino serve per immunizzarsi da una malattia, evitando di dovere fare i conti con i suoi sintomi e rischi che comporta. Il vaccino influenzale va ripetuto ogni anno perché i ceppi degli influenzavirus cambiano, e quindi la protezione che offre il nostro sistema immunitario sulla base delle influenze precedenti è parziale. Se si scoprisse che non serbiamo memoria del coronavirus, potrebbe essere necessario ripetere stagionalmente il vaccino, come già avviene con quello influenzale. È bene ricordare che i virus che causano l’influenza non sono coronavirus, patogeni sui quali non sappiamo ancora molte cose.
9. Perché contro la polmonite da COVID-19 non funzionano i vaccini già esistenti come l’antipneumococco?
Il vaccino antipneumococco aiuta a difendere l’organismo da batteri come lo Streptococcus pneumoniae che possono causare infezioni nell’apparato respiratorio (e non solo). Come suggerisce il nome, funziona contro i batteri e non contro i virus, quindi non sarebbe efficace contro l’attuale coronavirus. Per quest’ultimo serve un vaccino specifico, che consenta di immunizzarsi alla COVID-19.
10. Cosa cambia dalla normale influenza?
Si sente spesso dire che la COVID-19 è come una normale influenza, ma è una semplificazione pericolosa. L’influenza stagionale, che ogni anno interessa milioni di persone in Italia (8 milioni tra il 2018 e il 2019), può causare nelle persone a rischio – come anziani o malati di altre patologie – sintomi gravi soprattutto alle vie respiratorie. Un’influenza può per esempio lasciare spazio a un’infezione batterica dei polmoni, e quindi a una polmonite da curare con gli antibiotici. L’attuale coronavirus causa nei casi gravi infiammazioni nelle vie aeree profonde, che non possono essere trattate con gli antibiotici e con fasi acute in cui i tessuti polmonari sono sotto forte stress (si piagano). Per questo i pazienti gravi devono essere intubati in terapia intensiva per riuscire a respirare, mentre ricevono le terapie per ridurre i sintomi in attesa che il sistema immunitario riesca a sconfiggere il coronavirus.
11. Poiché non si hanno notizie sul paziente zero, possiamo teorizzare che il virus sia arrivato in Italia già a gennaio?
Il paziente di Codogno è stato identificato il 21 febbraio quando già manifestava i sintomi della COVID-19: considerati i tempi di incubazione di massimo due settimane, possiamo dire che il coronavirus fosse già in circolazione in Italia almeno nelle due settimane precedenti. Non si può escludere che potesse essere presente ancora prima e senza che nessuno se ne accorgesse, considerato che nella maggior parte dei casi la malattia dà sintomi lievi. La coincidenza con il periodo del picco influenzale stagionale potrebbe avere contribuito a confondere alcune diagnosi.
12. C’è una correlazione tra gravità dei sintomi e malattie precedenti?
In medicina ogni individuo è un mondo a parte e ognuno reagisce in modo diverso alle malattie e alle terapie. Un’infezione virale mette sotto stress le difese dell’organismo, in alcuni casi influendo su problemi di salute preesistenti. Gli individui soggetti a frequenti bronchiti o immunodepressi, anche a causa di altre terapie, sono considerati più a rischio di sviluppare sintomi gravi. Un primo studio su 105 persone morte con COVID-2019 svolto dall’Istituto Superiore di Sanità ha evidenziato come nei due terzi dei casi i deceduti avessero tre o più patologie preesistenti.
13. Come possiamo paragonare la letalità tra paesi che usano diversi sistemi per contare i casi e i decessi?
Stabilire esattamente una percentuale del numero di persone con coronavirus che muoiono di COVID-19 da applicare a tutto il mondo è complicato, come lo è per buona parte delle malattie infettive. Nonostante gli sforzi dell’Organizzazione Mondiale della Sanità (OMS), avere dati omogenei e stessi criteri di valutazione dei casi da parte dei singoli paesi è difficile. Con l’influenza stagionale il problema è in parte risolto dalla grande serie storica di dati a disposizione, che consente di fare ogni anno previsioni statistiche sulla diffusione della malattia. La stima sulla letalità della COVID-19 al momento oscilla tra 1 e 5 per cento a seconda dei paesi, proprio perché vengono adottati sistemi diversi per accertare il numero degli infetti. Il dato dovrebbe diventare più chiaro nelle prossime settimane, al diffondersi dell’epidemia.
14. Il virus sarà meno pericoloso con il caldo?
Se lo stanno chiedendo diversi ricercatori, considerato che alcuni tipi di virus e di coronavirus tendono a essere stagionali: sono più presenti nei mesi freddi e tendono poi a essere meno frequenti nella popolazione durante il resto dell’anno. I meccanismi che determinano questo andamento non sono ancora completamente noti ai virologi, anche se ci sono teorie secondo cui l’effetto sia determinato parzialmente dai cambiamenti stagionali. A oggi non ci sono comunque elementi a sufficienza per dire con certezza se l’attuale coronavirus sia o meno stagionale.
15. Per una donna incinta ci sono rischi?
Un primo studio, svolto in Cina su tre donne che avevano contratto il coronavirus al terzo trimestre di gravidanza, non ha evidenziato cambiamenti nella placenta e nemmeno il passaggio dell’infezione da madre a figlio. È però uno studio ancora limitato e che richiederà altri approfondimenti. Non sono state trovate nemmeno evidenze di trasmissione del coronavirus tramite il latte materno, ma alcune ricerche suggeriscono comunque di mantenere isolato il più possibile il bambino da una madre positiva, e di procedere all’estrazione meccanica del latte materno per ridurre i contatti.
16. Si può aiutare il nostro sistema immunitario a rispondere meglio e in maniera preventiva?
Prodotti da banco in farmacia e altri preparati che promettono di “aumentare le difese immunitarie” raramente mantengono le promesse, semplicemente perché in condizioni normali il nostro sistema immunitario è già al suo meglio e non può esserlo più di così. Da giorni circola per esempio una bufala su WhatsApp e social network secondo cui il coronavirus si potrebbe semplicemente curare con la vitamina C: è falso e dosi eccessive di vitamina C possono essere dannose. La migliore prevenzione passa da: lavaggio frequente con sapone delle mani, isolamento in casa e riduzione dei contatti sociali. Un’alimentazione sana e varia e un po’ di esercizio fisico (anche da fare in casa, davanti a un video di YouTube o tramite app per il fitness) contribuiscono a restare in salute.
17. Quanta febbre è “febbre” con il coronavirus?
Non è semplice stabilirlo, ma banalmente perché si potrebbe avere la febbre per molte altre cause, compresa l’influenza stagionale. Il ministero della Salute raccomanda di rimanere in casa con febbre superiore a 37,5 °C e di consultare il proprio medico curante. Stando alla casistica clinica finora disponibile, solo nei casi più gravi la COVID-19 porta a febbre piuttosto alta.
18. Ci sono dati e statistiche su fumo e rischio con il coronavirus?
Non ce ne sono ancora di rilevanti, ma in generale il fumo comporta un aumento enorme del rischio per numerose malattie, soprattutto legate al sistema respiratorio e cardiocircolatorio. Individui con tosse e bronchite cronica a causa del fumo sono ad alto rischio di sviluppare gravi infiammazioni ai polmoni, nel caso in cui contraggano il coronavirus; qualcosa di analogo può avvenire del resto con l’influenza stagionale.
19. Tra quanto sapremo se le restrizioni in Italia sono efficaci?
Le restrizioni più rigide, con la chiusura di buona parte degli esercizi commerciali, sono state annunciate dal governo nella serata di mercoledì 11 marzo, a un paio di giorni dall’estensione a tutte le Regioni delle misure restrittive inizialmente destinate al Nord Italia. Considerato che il tempo di incubazione della COVID-19 arriva a due settimane, è presumibile che si possano fare valutazioni sugli effetti delle nuove misure nell’ultima settimana di marzo.
20. Che precauzioni si possono prendere quando si visitano persone a rischio?
Gli individui più a rischio sono le persone anziane sopra i 70 anni e con altre patologie, una complicazione per chi deve assisterle, soprattutto se vivono da sole. Il consiglio degli esperti è di farle restare a casa il più possibile e di aiutarle con le attività pratiche, come portare loro la spesa. È consigliabile mantenere sempre una distanza di almeno un metro, evitare gli abbracci e i contatti. Il lavaggio accurato delle mani e la disinfezione delle superfici dopo ogni interazione possono aiutare. Le persone che fanno assistenza e che hanno sintomi che potrebbero indicare la COVID-19, anche in forma lieve, non devono avere nessun tipo di contatto con le persone a rischio e in generale con il prossimo. L’autoisolamento è una delle pratiche più importanti per ridurre il rischio di ulteriori contagi.
21. Abbiamo sbagliato qualcosa in Italia? Perché così tanti contagi?
Non sappiamo ancora per certo perché in Italia si sia verificato un numero così alto di casi positivi, ma ci sono alcuni indizi. La COVID-19 era già diffusa nelle prime settimane di febbraio nel Nord Italia, ma è passata inosservata fino a quando ci sono stati i primi casi nel lodigiano, avvenuti dopo il periodo di incubazione di un paio di settimane. Non causando sintomi rilevanti nella maggior parte dei casi, gli individui contagiati sono rimasti attivi e hanno causato l’infezione di molte altre persone. Sul fenomeno potrebbero avere influito i cosiddetti “super diffusori”, individui che contagiano un numero di persone superiore alla media. Per metterla come ha spiegato in più occasioni Massimo Galli, primario di uno dei reparti di Malattie infettive dell’Ospedale Sacco di Milano: “Ci siamo accorti del fuoco quando l’incendio aveva già bruciato gran parte del primo piano, ma si è trattato di una situazione casuale, che sarebbe potuta accadere in altre zone del mondo”.
22. Ci sono proiezioni realistiche sulla diffusione del coronavirus?
Ci sono studi sugli scenari migliori e peggiori, basati sui dati statistici disponibili e sulle informazioni che gli epidemiologi hanno raccolto nei decenni passati sulla diffusione delle epidemie. In linea di massima, gli esperti ritengono che entro un anno il coronavirus potrebbe essersi diffuso tra il 40 e il 70 per cento della popolazione mondiale. L’obiettivo delle restrizioni e dei test sui possibili positivi è di rallentare il più possibile questo processo, in modo che i sistemi sanitari riescano a gestire i pazienti che necessitano di un ricovero e nei casi più gravi di essere intubati.
23. L’uso del contante aiuta a diffondere il coronavirus?
Sappiamo che diversi tipi di virus restano attivi all’esterno dell’organismo per ore e a volte per giorni, depositandosi sulle superfici; non è però ancora chiaro per quanto lo faccia l’attuale coronavirus. La possibilità di contagiarsi utilizzando denaro contante è ritenuta remota, ma è comunque consigliabile lavarsi bene le mani dopo averlo maneggiato. Se non lo si può fare immediatamente, è importante non toccarsi la faccia per nessun motivo fino a quando non si hanno a disposizione acqua e sapone.
24. Cosa aspettiamo per tornare alla vita normale, un vaccino? Come finisce un’epidemia?
Come ci insegnano le grandi crisi sanitarie del passato, come la “peste nera” nel Trecento, le epidemie non durano in eterno e col tempo tendono a scomparire. Quando non c’erano farmaci, vaccini e terapie ospedaliere, le epidemie finivano dopo che la maggior parte della popolazione aveva contratto la malattia, diventando quindi immune: un numero sufficiente di persone immuni porta infatti alla cosiddetta “immunità di gregge”, con gli immunizzati che di fatto proteggono anche chi non ha contratto la malattia, perché semplicemente questa circola molto meno.
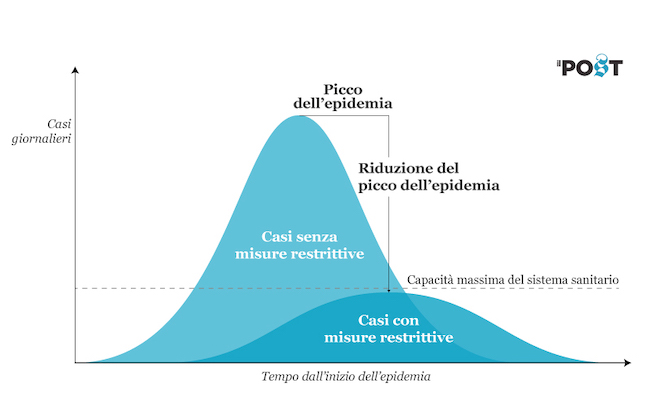
Questa immunizzazione attraverso la malattia implica però che muoiano moltissime persone, che non riescono a superare l’infezione. Da quando esistono i vaccini, possiamo ottenere l’immunità di gregge per molte malattie senza ammalarci: nel Novecento le vaccinazioni hanno dato un contributo fondamentale a migliorare la salute di tutti e a fare aumentare l’età media della popolazione. I vaccini potranno essere la risorsa più importante contro il coronavirus, ma per svilupparli occorrerà almeno un anno e occorre ancora capire se dovranno essere ripetuti periodicamente, per mantenere l’immunità. Nel frattempo gli sforzi devono essere orientati a ridurre i contagi tramite l’isolamento delle persone infette, in modo che ci siano più opportunità e risorse per curare i malati.
25. Posso dare una mano?
Sì! Attualmente l’aiuto più grande che possiamo dare tutti è stare in casa il più possibile, ridurre i contatti sociali e seguire le buone pratiche di igiene, a cominciare dal lavaggio frequente e accurato delle mani. Da settimane, migliaia di persone lavorano senza sosta negli ospedali per aiutare i pazienti con i sintomi più gravi: potete informarvi se nelle strutture ospedaliere vicine a casa vostra ci siano iniziative per fare donazioni o offrire almeno una pizza agli operatori sanitari, in questa pagina trovate alcuni consigli e riferimenti per donare qualcosa.
Trova spiegazioni e approfondimenti nella sezione del Post dedicata alle cose da sapere sul coronavirus.



